Anatomie
Anatomie
L’appareil reproducteur masculin
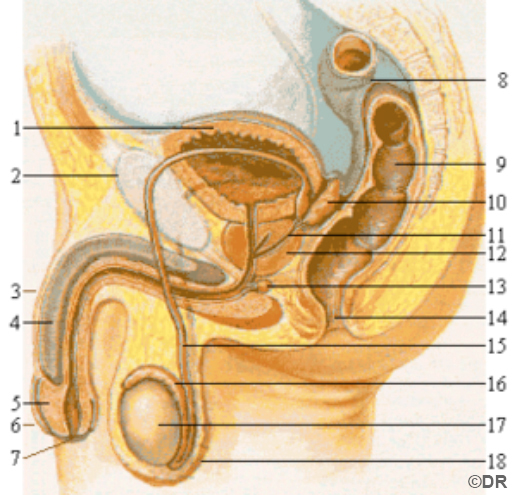
Savoir situer : a. colon ou gros intestin – b. épididyme – c. prostate – d. testicule – e. vessie – f. os du bassin ou pubis – g. verge ou pénis – h. urètre – i. canal déférent – j. bourse – k. anus – l. vésicule séminale – m. prépuce – n. gland– o. rectum – p.canal éjaculateur – q. corps caverneux – r. glande de Cowper.
Réponses : 1-e ; 2-f ; 3-g ; 4-q ; 5-n ; 6-m ; 7-h ; 8-a ; 9- o ; 10-l ; 11- ; 12-c ; 13-r ; 14-k ; 15-i ; 16-b ; 17-d ; 18-j
Définition
Testicules : Glandes contenues dans les bourses et produisant les spermatozoïdes.
Epididyme : Organe rendant les spermatozoïdes mobiles et féconds et permettant leur stockage.
Canal déférent : Canal conduisant les spermatozoïdes de l’épididyme à la prostate.
Vésicule séminale : Glande sécrétant une partie du sperme.
Prostate : Glande sécrétant l’autre partie du sperme et permettant son stockage. Elle se contracte au moment de l’éjaculation pour expulser le sperme.
Urètre : Canal allant de la vessie à l’extrémité du pénis. Il permet l’évacuation de l’urine ou l’émission de sperme.
Pénis : Organe érectile, grâce aux corps caverneux, et permettant les rapports sexuels. Il contient l’urètre.
L’appareil reproducteur féminin
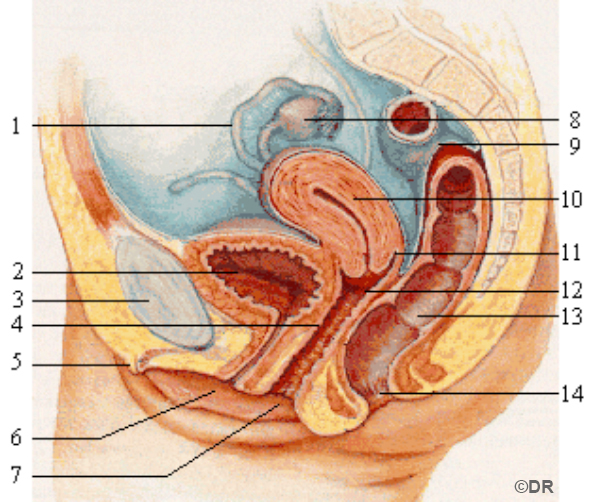
Savoir situer : a. Anus – b. Rectum – c. Utérus – d. Colon ou gros intestin – e. Os du bassin ou pubis – f. Ovaire – g. Clitoris – h. Vagin – i. Vulve – j. Col de l’utérus – k. Trompe – l. Cul-de-sac vaginal – m. Méat urétral – n. Vessie.
Réponses : 1-k ; 2-n ; 3-e ; 4-h ; 5-g ; 6-m; 7-i ; 8-f ; 9-d ; 10-c ; 11-l ; 12-j ; 13-b ; 14-a.
Définition
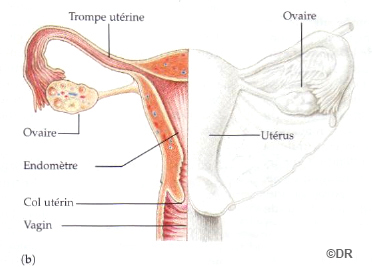
Ovaires : Glandes situées de chaque coté de l’utérus et produisant les ovules.
Trompes : Conduit reliant les ovaires à l’utérus.
Utérus : Muscle creux dans lequel l’embryon puis le foetus pourront se développer.
Vagin : Organe permettant les rapports sexuels. Il laisse s’écouler les règles et se distend au moment de la naissance pour l’expulsion du bébé.
Vulve : Organes génitaux externes de la femme.
 Les transformations pubertaires
Les transformations pubertaires
La puberté est l’époque de la vie où l’on devient capable de transmettre la vie.
Quelles en sont les étapes ?
A partir de la puberté, la jeune fille devient capable de transmettre la vie de façon cyclique jusqu’à la ménopause. Le garçon, lui, devient fertile de façon continue et jusqu’à la fin de sa vie.
La capacité biologique à transmettre la vie est beaucoup plus précoce que la maturité psychologique, intellectuelle et sociale nécessaires pour devenir parents.
On distingue les garçons et les filles dès la naissance par leurs organes génitaux externes : ce sont les caractères sexuels primaires.
A partir de la puberté, des modifications physiques se produisent pour chaque sexe : c’est la mise en place des caractères sexuels secondaires
Doc 1 – La puberté féminine
Chez la fille, le point de repère essentiel est l’apparition des premières règles. Mais la puberté s’étale sur plusieurs années.
L’apparition et le développement des caractères sexuels secondaires sont liés aux sécrétions des hormones ovariennes (oestrogènes), elles-mêmes soumises à la commande des hormones hypophysaires.
Le mécanisme du déclenchement de la puberté n’est pas entièrement connu. Il existe des facteurs génétiques et nutritionnels. L’âge moyen du début de la puberté (pilosité pubienne, puis développement des seins) est de 9 ans en France. Les premières règles surviennent en moyenne à 11 ans. Les premiers cycles sont anovulatoires. Le pic de croissance s’étale sur 2 ans de 10,5 à 13 ans.
Doc 2 – La puberté masculine
L’augmentation du volume des testicules est le premier signe précédant l’apparition des caractères sexuels secondaires. L’âge moyen en France est de 12 ans, mais le développement dure plusieurs années.
Le développement de la verge et du scrotum débute peu avant celui de la pilosité pubienne. La pilosité axillaire (sous les bras) apparaît après la pilosité pubienne et avant les pilosités faciales, des membres et du tronc. D’autres modifications sont importantes : mue de la voix, peau plus grasse, augmentation de la masse musculaire et premières éjaculations. La période pubertaire est marquée par une poussée de croissance importante.
Toutes ces modifications sont liées à l’augmentation de la testostérone, elle-même sous la dépendance des hormones hypophysaires.
Lexique
Puberté : époque de la vie marquée par une série de transformations physiques qui rendent la personne capable de transmettre la vie.
Adolescence : période de la vie entre la puberté et l’entrée dans l’age adulte.
Ménopause : arrêt de l’activité cyclique du complexe hypoyhalamo-hypophysaire, de l’ovaire et de l’utérus de la femme aux environs de 50 ans.
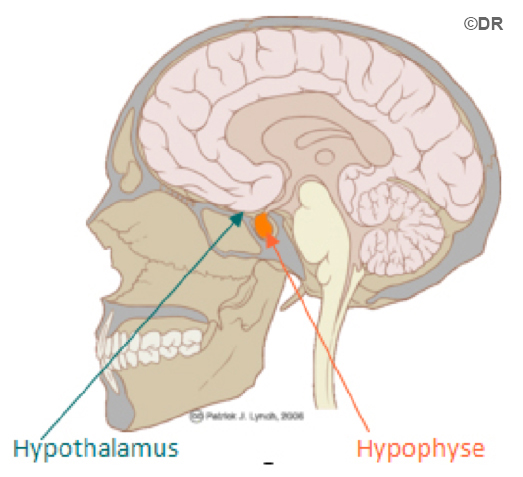
Hypophyse : glande située à la base du cerveau qui secrète de nombreuses hormones.
Hormone : substance sécrétée par une glande, libérée dans le sang et agissant sur le fonctionnement d’un organe.
Caractères sexuels primaires : Organes génitaux permettant de distinguer garçons et filles à la naissance.
Caractères sexuels secondaires : Modifications physiques acquises à la puberté et contribuant à différencier les deux sexes.
Exploitation
Reclasser les caractères sexuels secondaires suivants selon le sexe auquel ils appartiennent
Taille plus élevée, bassin plus large que les épaules, mains et pieds plus grands, pilosité thoracique, grain de peau plus fin, plus grande capacité musculaire, glande mammaire fonctionnelle, pomme d’Adam, os du squelette plus épais, tessiture de voix plus élevée.
 Physiologie masculine
Physiologie masculine
A la différence de la femme, dont la fertilité est cyclique et limitée dans le temps (ménopause), la fertilité de l’homme est constante et continue de la puberté à la fin de sa vie. Quels en sont les mécanismes ?
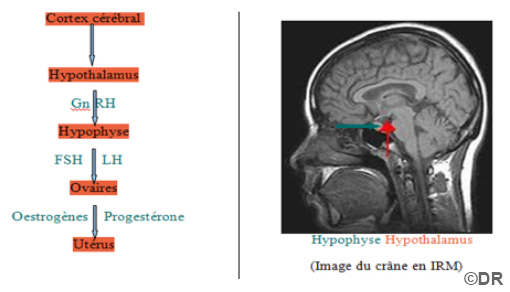
Doc1 – De la commande cérébrale au contrôle hormonal
L’hypothalamus, situé à la base du cerveau, secrète une hormone, la GnRH. Cette neurohormone stimule directement l’hypophyse, située juste en dessous de l’hypothalamus.
L’hypothalamus permet l’interconnexion entre le système neuronal et le système hormonal. L’hypothalamus est lui-même sous la dépendance du cortex cérébral et du psychisme de la personne.
Doc 2 – Le contrôle hormonal de la fabrication des spermatozoïdes
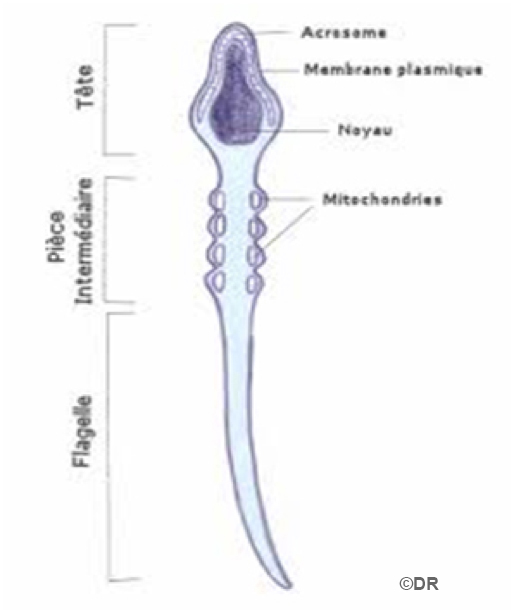
Un spermatozoïde
L’hypophyse secrète à son tour deux hormones, la FSH et la LH encore appelées gonadostimulines.
La FSH et la LH agissent sur les testicules en stimulant la sécrétion de testostérone.
La testostérone, enfin, stimule la fabrication de spermatozoïdes par les testicules. Les spermatozoïdes sont stockés temporairement dans l’épididyme où ils acquièrent leur mobilité. Ils sont émis à travers les canaux déférents et l’urètre au moment d’une éjaculation. En l’absence d’éjaculation, ils meurent et sont éliminés dans les urines. La durée de fabrication des spermatozoïdes est de 2 mois. Ils sont fabriqués en continu, de la puberté à la fin de la vie.
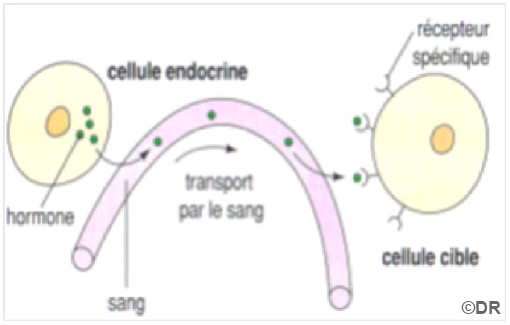
Doc 3 – Le mode de fonctionnement d’une hormone
Une hormone est une molécule produite par une glande spécialisée, dite glande endocrine car elle secrète cette molécule dans le sang. L’hormone est alors transportée, à très faible concentration sanguine, dans l’organisme. Elle agit sur certaines cellules, celles qui sont capables de détecter sa présence grâce à des récepteurs spécifiques. Les cellules-cibles appartiennent à des organes-cibles dont l’activité est alors modifiée.
Ex : le testicule est un organe-cible pour la FSH et la LH.
Exploitation
- Faire un schéma de la chaine de contrôle de la fécondité masculine en replaçant les éléments suivants : FSH et LH ; Testostérone ; Hypophyse ; Cortex cérébral et psychisme ; GnRH ; Spermatozoïdes ; Testicules ; Hypothalamus. (Docs 1 et 2).
- Expliquer comment une hormone peut agir à distance de son lieu de production (Doc 3)
Lexique
Hormone : est une molécule produite par une glande endocrine et déversée directement dans le sang. Elle agit à très faibles doses sur un ou plusieurs organes cibles qui possèdent des récepteurs se liant spécifiquement à l’hormone.
Neurohormone : hormone sécrétée par des cellules nerveuses
Glande endocrine : Glande produisant une hormone libérée dans le sang.
Testostérone : Hormone masculine responsable de la masculinisation des organes génitaux pendant la vie embryonnaire, puis de l’acquisition des caractères sexuels secondaires à la puberté et de la fabrication des spermatozoïdes de la puberté à la fin de la vie.
Gonadostimulines : FSH et LH
Bilan
L’homme est fertile de la puberté à la fin de sa vie.
L’appareil reproducteur masculin est sous la dépendance d’une chaine de commande hormonale : le complexe hypothalamo-hypophysaire qui stimule les testicules pour assurer la production de spermatozoïdes et de testostérone.
Les testicules produisent en permanence des millions de spermatozoïdes.
![]() Le cycle féminin et sa régulation hormonale
Le cycle féminin et sa régulation hormonale
La fertilité de la femme fonctionne sur un mode cyclique de 28 jours et est limitée dans le temps, de la puberté à la ménopause. Le fonctionnement cyclique concerne l’appareil reproducteur ainsi que sa régulation hormonale hypophysaire. La femme n’est fertile que quelques jours par mois.
Quels en sont les mécanismes ?
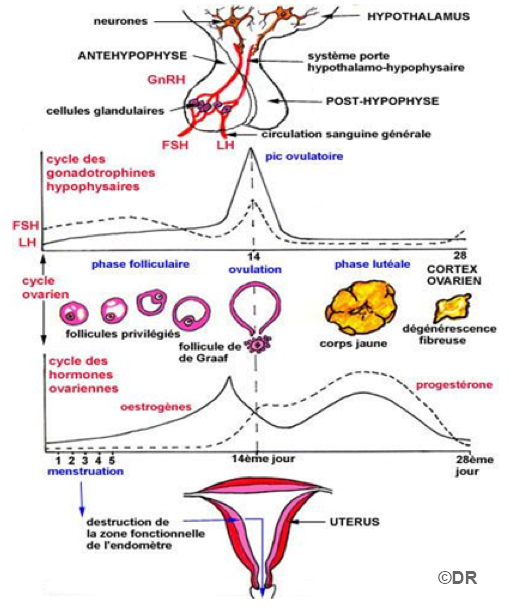
Doc 1 – De la commande cérébrale au contrôle hormonal hypophysaire
L’hypothalamus, situé à la base du cerveau, secrète une hormone la GnRH, sur un rythme pulsatile. Cette neurohormone stimule directement l’hypophyse, située juste en dessous de l’hypothalamus.
L’hypothalamus permet l’interconnexion entre le système neuronal et le système hormonal. L’hypothalamus est lui-même sous la dépendance du cortex cérébral et du psychisme de la femme. Tout événement important, choc émotionnel ou perturbation psychologique peut agir sur le cycle de la femme en différant ou en bloquant l’ovulation. La femme le constate par une modification de la longueur de son cycle.
L’hypophyse secrète à son tour deux hormones, sur un rythme cyclique, la FSH (hormone folliculostimulante) et la LH (hormone lutéinisante) encore appelées gonadostimulines.
Rôle des hormones :
Rôle de la FSH : Au cours de la première partie du cycle, elle stimule la maturation des follicules ovariens et la sécrétion d’œstrogènes par ces follicules.
Rôle de la LH : Elle agit principalement au moment d’un « pic » de sécrétion, en milieu de cycle, en déclenchant l’ovulation. Un seul follicule arrivé à maturité dans l’ovaire libère son ovule dans la trompe. Le follicule restant se transforme en corps jaune. La LH stimule alors la sécrétion d’œstrogènes et de progestérone par ce corps jaune.
FSH et LH ont besoin l’une de l’autre pour agir. On dit qu’elles sont en synergie.
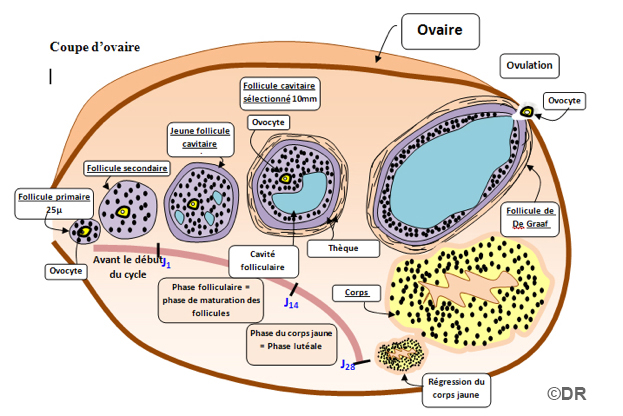
Doc 2 – L’ovaire
A la naissance, chaque petite fille a dans ses ovaires plusieurs millions de follicules ovariens mais seuls quelques 200 000 sont encore présents dans chaque ovaire à la puberté. Un seul arrivera à maturité par cycle, alternativement dans chaque ovaire. Le follicule mûr expulse son ovule dans la trompe au moment de l’ovulation et se transforme en corps jaune.
Doc 3 – Le col de l’utérus et le rôle du mucus cervical
La mucus cervical est une sécrétion produite au niveau du col de l’utérus. Son rôle est essentiel dans la reproduction. Elle assure plusieurs fonctions :
– Protéger l’utérus des infections (elle obture la cavité utérine en dehors de la période fertile).
– Protéger les spermatozoïdes contre l’acidité du vagin.
– Constituer un milieu nutritif pour les spermatozoïdes.
– Arrêter les spermatozoïdes en période infertile (maillage serré) et permettre leur passage (mucus fluide) en période de fertilité
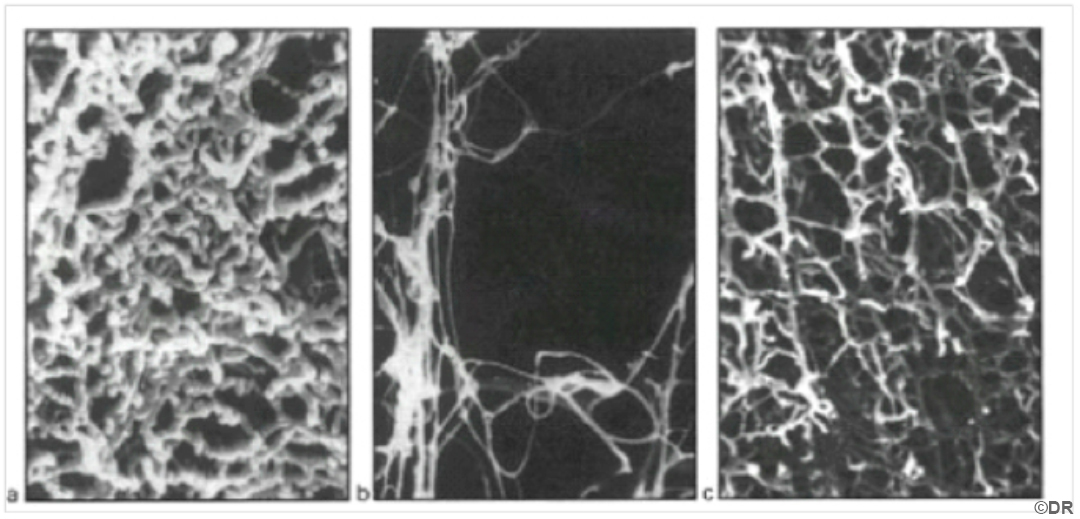
Aspect du mucus cervical au microscope optique
A J5 et J21 : Pendant la période d’infécondité, le mucus cervical obstrue le col de l’utérus et présente un maillage serré de filaments qui immobilise les spermatozoïdes.
A J14 : Lors de la période de fécondité, le mucus cervical devient perméable aux spermatozoïdes grâce à une détente du maillage, mais arrête tout de même les spermatozoïdes ayant des malformations importantes. Ces modifications de la structure du mucus cervical sont soumises aux variations des taux plasmatiques des hormones ovariennes, œstrogènes et progestérone.
Aux alentours de la période d’ovulation, le mucus cervical devient abondant, de viscosité relativement faible (par rapport aux autres périodes), et d’un pH alcalin pour la survie des spermatozoïdes.
Doc 4 – L’action des hormones ovariennes sur l’appareil reproducteur
Les œstrogènes
- Aident au déclenchement de l’ovulation
- Stimule la prolifération de l’endomètre
- Stimule la sécrétion de glaire cervicale fluide et perméable aux spermatozoïdes
- Stimule les sécrétions vaginales.
La progestérone
- Contrôle la croissance de l’endomètre pour le rendre apte à la nidation (accueil de l’embryon)
- Limite les contractions utérines
- Stimule le développement des glandes mammaires
- Stimule la sécrétion de glaire cervicale épaisse
Œstrogènes et progestérone conjuguent leurs effets tout au long du cycle en vue de favoriser l’ovulation, la fécondation puis la nidation éventuelle de l’œuf fécondé. On parle de coordination de ces différents organes.
Doc 5 – Le déroulement du cycle féminin
Les œstrogènes : Au cours du cycle, il y a deux pics : Le premier correspond à la sécrétion des œstrogénes par les follicules. C’est un pic de croissance du follicule avant l’ovulation. Le second pic correspond à la sécrétion des œstrogènes par le corps jaune. S’il se produit une fécondation, alors il n’y aura pas de chute de concentration d’œstrogènes en fin de cycle.
La progestérone : Elle est produite par le corps jaune. Elle évolue en un seul pic au milieu de la phase lutéale. S’il y a fécondation, ce taux reste élevé car il y a persistance du corps jaune.
Les règles surviennent toujours 14 jours après l’ovulation mais la date de l’ovulation peut, elle, varier de façon importante d’une femme à une autre et d’un cycle à un autre. La date de l’ovulation ne peut donc être connue que rétrospectivement, une fois que surviennent les règles suivantes. En l’absence de prise de contraception hormonale, la femme peut néanmoins avoir des indications sur la période de son cycle grâce au décalage de température et à l’observation de la glaire cervicale.(Régulation naturelle de la fertilité)
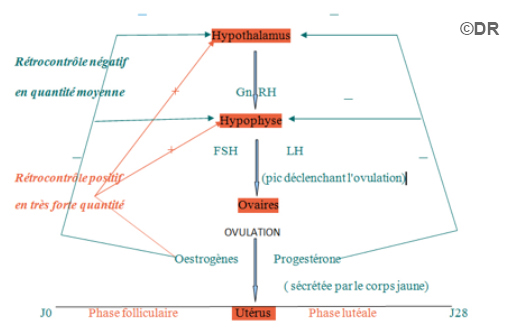
Doc 6 – L’action en retour (rétrocontrôle) de l’ovaire sur l’hypophyse
– En début de cycle, aucun follicule n’est très développé, les œstrogènes sont en concentration moyenne, ce qui exerce un rétrocontrôle négatif sur le Complexe Hypothamo-Hypophysaire.
– Sous l’action de la FSH, un follicule se développe et secrète des œstrogènes. A forte dose ceux-ci exercent un rétrocontrôle positif sur le complexe hypothalamo-hypophysaire, entraînant le pic de FSH et de LH. Le pic de LH déclenche l’ovulation.
– Le corps jaune secrète alors la progestérone. Il secrète aussi des œstrogènes, entrainant le second pic d’œstrogènes. Le couple œstrogène-progestérone exerce un rétrocontrôle négatif sur le complexe hypothamo-hypophysaire; il n’y a donc pas de développement de nouveaux follicules.
– En fin de cycle, il y a une chute de concentration d’œstrogènes et de progestérone car le corps jaune dégénère, ce qui sera à l’origine des règles. Ainsi le rétrocontrôle négatif diminue, la FSH augmente et l’on redémarre un nouveau cycle.
Exploitation
- Où a lieu l’interconnexion entre le système hormonal et le système neuronal ? Situez-le sur une coupe de l’encéphale. (Doc1)
- Quelle hormone déclenche l’ovulation? Quel nom prend le follicule après l’expulsion de l’ovule? Quel est alors son rôle? (Doc 2)
- Quelles sont les trois fonctions de la glaire cervicale? (Doc 3)
- Quels sont les effets des œstrogènes et de la progestérone sur l’ovaire, sur l’utérus et sur le col de l’utérus?(Doc 4)
- Quelles hormones sécrète le follicule? Le corps jaune? (Doc 5)
- A partir de ce schéma (Doc 6), on peut déjà prévoir l’action des pilules œstroprogestatives. Pouvez-vous ébaucher un mode d’action ?
Bilan
– L’ovaire et l’utérus fonctionnent de manière cyclique et sont régulés par le complexe hypothalamo-hypophysaire. La GnRH sécrétée par l’hypothalamus stimule la sécrétion des hormones hypophysaires, FSH et LH qui stimulent à leur tour les ovaires. Le follicule et le corps jaune, dans l’ovaire, sécrètent les hormones féminines, l’œstrogène et la progestérone qui synchronisent les activités ovarienne et utérine.
– Il y a trois parties dans le cycle :
- La phase folliculaire pendant laquelle la FSH entraine la maturation d’un follicule.
- L’ovulation qui se produit sous l’influence de la LH
- La phase lutéale pendant laquelle le corps jaune sécrète de la progestérone.
– Les oestrogènes et la progestérone produits pendant la maturation du follicule permettent le développement de l’endomètre, pour le rendre apte à la nidation ou, à défaut de fécondation, déclencher les règles.
– Le mucus cervical évolue au cours du cycle et joue un rôle essentiel dans la protection, la nutrition et la facilitation du passage des spermatozoïdes dans le vagin les jours précédents et suivant la fécondation.
– Les œstrogènes et progestérone exercent un rétrocontrôle sur le complexe hypotahalmo-hypophysaire. Une concentration moyenne produit un rétrocontrôle négatif. Une concentration très élevée produit un rétrocontôle positif : le follicule mûr sécrète une forte quantité d’œstrogènes qui déclenche le pic de LH et donc l’ovulation.
Lexique
Hormone : est une molécule produite par une glande endocrine et déversée directement dans le sang. Elle agit à très faibles doses sur un ou plusieurs organes cibles qui possèdent des récepteurs se liant spécifiquement à l’hormone.
Neurohormone : hormone sécrétée par des cellules nerveuses
Ovulation : Libération d’un ovule par l’ovaire
Glande endocrine :Glande produisant une hormone libérée dans le sang
Rétrocontrôle : Autorégulation du système endocrinien
 Transmettre la vie : l’origine de la vie humaine
Transmettre la vie : l’origine de la vie humaine
Au moment de sa naissance, la vie du petit d’homme a commencé neuf mois plus tôt. Il a subi de nombreuses transformations depuis le stade cellule-œuf dans l’utérus de sa mère.
> Comment l’enfant se développe-t-il dans l’utérus maternel ?
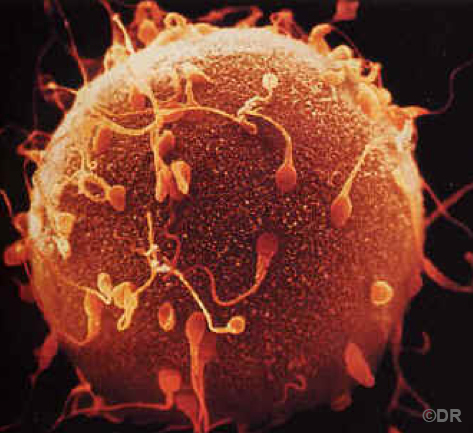
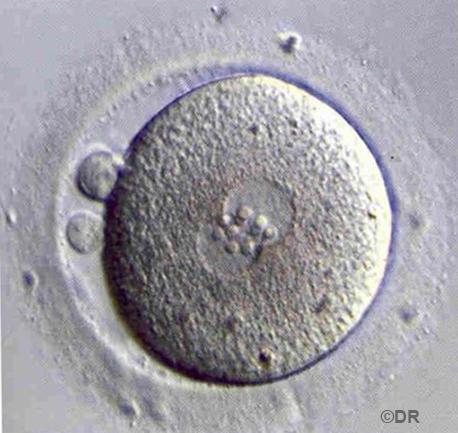
Doc 1 – La fécondation
Lors d’un rapport sexuel, l’homme émet dans le vagin de la femme, des millions de spermatozoïdes, ou gamètes masculins. Si la femme n’est pas fertile, ces spermatozoïdes vont tous être éliminés en quelques heures. Par contre, si l’union a lieu lors de la période de fécondité de la femme, les spermatozoïdes se logent dans le mucus cervical produit par le col cervical de l’utérus. Ils peuvent survivre dans ce mucus plusieurs jours. Régulièrement, plusieurs centaines de spermatozoïdes quittent ce mucus, passent dans la cavité utérine, et gagnent les trompes utérines à la rencontre de l’ovocyte.
Lorsqu’une femme ovule, l’ovocyte libéré, ou gamète féminin, ne peut survivre que 24 heures au maximum et il ne peut être fécondé que lors des 12 premières heures.
Lorsque les spermatozoïdes arrivent au contact de l’ovocyte, ils libèrent des enzymes qui vont déstabiliser une enveloppe protectrice. Cette étape est nécessaire, elle permet la fécondation de l’ovocyte par un seul spermatozoïde : le noyau du spermatozoïde et l’information génétique qu’il contient entre dans le cytoplasme, il migre vers le noyau de l’ovocyte. La fusion des deux noyaux est à l’origine du noyau de la cellule-œuf formée : la toute première cellule d’un nouvel être humain.
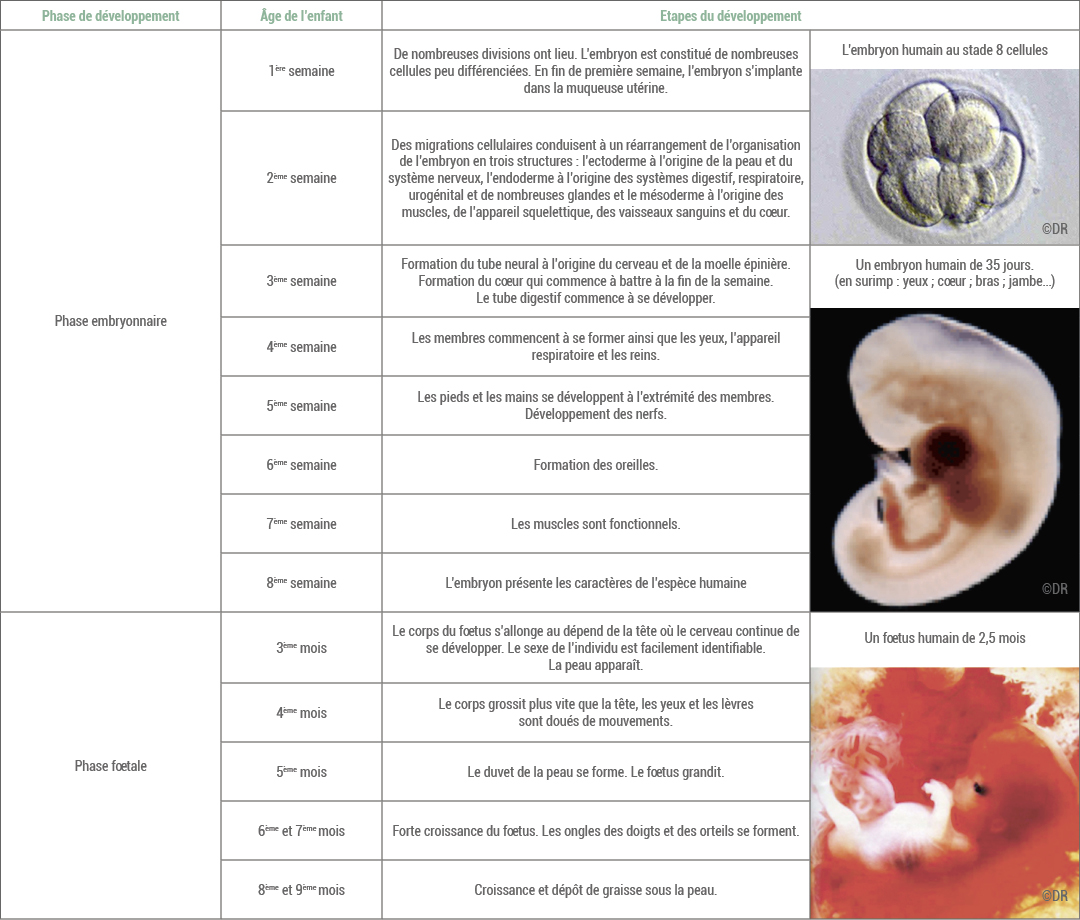
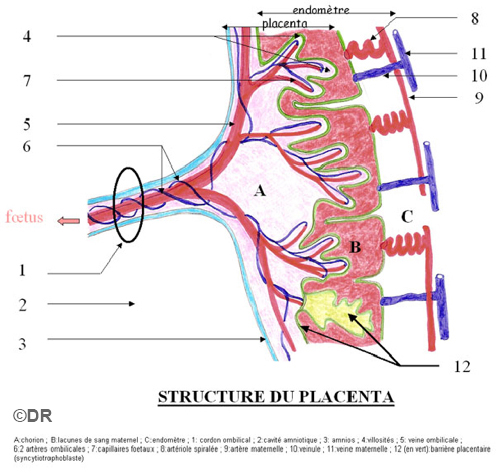
Doc 3 – Le rôle du placenta
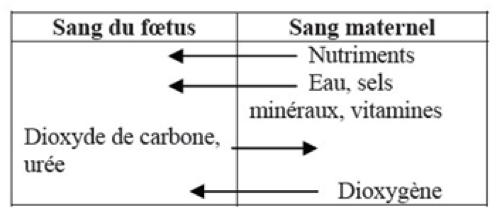
Pour assurer le plein développement de l’enfant dans la cavité utérine maternelle, un organe est mis en place très tôt : le placenta. Pendant les 8 premiers jours de sa vie, l’embryon chemine librement depuis les trompes vers la cavité utérine. Une fois sur place, l’embryon s’implante dans la muqueuse utérine : c’est la nidation. L’embryon creuse littéralement cette muqueuse. Petit à petit se met en place le placenta qui devient pleinement fonctionnel à la fin du deuxième mois. L’embryon puis le fœtus sont en relation avec ce placenta via le cordon ombilical. Au niveau du placenta, les vaisseaux sanguins du fœtus baignent dans des cavités pleines de sang maternel. Des échanges entre les deux sangs ont lieu. Ces échanges sont vitaux pour l’enfant.
Le placenta doit être maintenu en place tout au long de la grossesse. La muqueuse utérine ne peut donc pas être éliminée lors de menstruation. Le maintien de cette muqueuse incombe à l’embryon qui sécrète une hormone stimulant le développement de celle-ci.
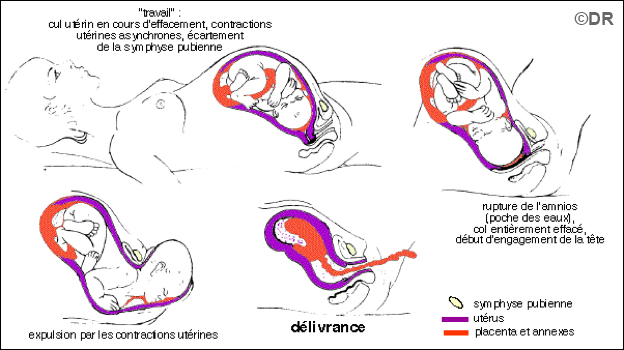
Doc 4 – La naissance
En fin de grossesse, le travail de l’utérus commence. Des contractions de plus en plus fréquentes ont lieu. Elles ont deux objectifs : la dilatation du col de l’utérus et l’expulsion de l’enfant hors de la cavité utérine. Quelque temps après la naissance, les contractions reprennent, ce qui permet la délivrance : le placenta est évacué. C’est le fœtus qui initie le travail par des hormones qu’il sécrète alors.
L’accouchement : différentes phases
Lexique
Gamète : cellule reproductrice, spermatozoïde ou ovocyte, permettant la fécondation.
Ovocyte : autre nom du gamète féminin ou ovule.
Embryon : organisme en développement depuis la fécondation jusqu’au stade où les principaux organes caractéristiques de l’espèce sont formés.
Fœtus : stade du développement qui suit le stade embryonnaire jusqu’à la naissance. Le fœtus présente les organes caractéristiques de l’espèce.
Pistes d’exploitation
- Repérer les caractéristiques de la période de fertilité de la femme. (Doc 1)
- Qu’est-ce qu’une cellule œuf ? (Doc 1)
- Justifier les termes de phase embryonnaire et phase fœtale employés.(Doc 2)
- Expliquer en quoi le placenta est un organe vital pour l’enfant dans la cavité intra-utérine. (Doc 3)
- Identifier l’origine du déclenchement de l’accouchement. (Doc 4)
Bilan
Tout individu trouve son origine dans une cellule-œuf qui provient de la fécondation : union d’un spermatozoïde et d’un ovocyte. Cette fécondation est possible lors d’une courte période où la femme est fertile, elle sécrète alors un mucus cervical apte à accueillir les spermatozoïdes de son conjoint.
Si la fécondation a eu lieu, un nouvel être humain se développe, d’abord dans les trompes utérines puis dans l’utérus maternel. Au cours de son développement, on distingue deux phases. Au cours de la première phase, la phase embryonnaire, ses organes se forment et se développent. Au cours de la seconde, la phase fœtale, il grandit et grossit fortement. Même si deux phases sont distinguées, c’est bien le même individu qui se développe. Cette continuité existe depuis la cellule œuf jusqu’au vieillard.
Son développement est permis grâce au placenta qui permet les échanges entre le sang maternel et le sang fœtal. Ces échanges permettent d’apporter à l’enfant les substances nécessaires à son développement.
Au cours de la grossesse, l’enfant élabore des substances nécessaires au maintien de la muqueuse utérine. En fin de grossesse, l’enfant élabore à nouveau des substances qui vont déclencher les contractions utérines permettant l’accouchement et donc la naissance.